KHOA VI SINH
BỆNH VIỆN ĐA KHOA TỈNH THANH HÓA
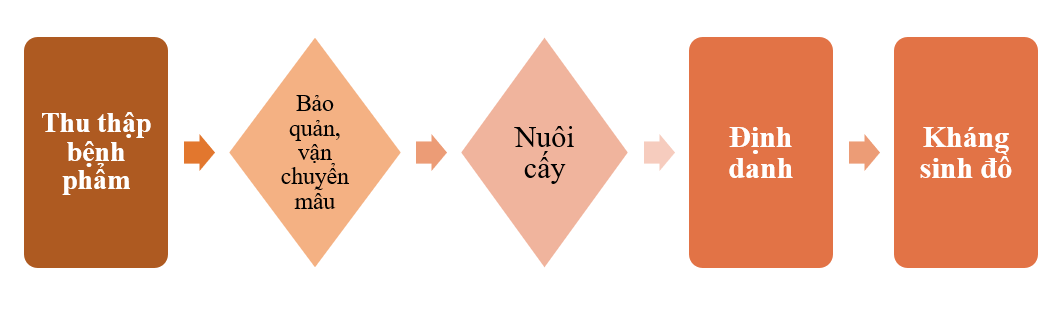
- I. NUÔI CẤY, ĐỊNH DANH VI KHUẨN GÂY BỆNH
Quy trình nuôi cấy, định danh tìm vi khuẩn gây bệnh gồm các bước:
Thu thập bệnh phẩm:
Trong các bước nêu trên, thu thập bệnh phẩm là một trong các bước đặc biệt quan trọng, ảnh hưởng rất lớn đến kết quả xét nghiệm Vi sinh. Việc thu thập bệnh phẩm cần được tuân thủ theo đúng hướng dẫn của “Sổ tay lấy mẫu” dựa trên nguyên tắc “Đúng lúc (chọn đúng thời điểm lấy mẫu: trước khi sử dụng kháng sinh hoặc khi nồng độ kháng sinh thấp nhất,… ) – Đúng chỗ (Lấy đúng vị trí nghi ngờ nhiễm trùn và tập trung nhiều vi khuẩn gây bệnh nhất) – Vô trùng (không làm tạp nhiễm thêm vi sinh vật bên ngoài vào mẫu bệnh phẩm, không đưa thêm tác nhân vào cơ thể bệnh nhân), và cần lấy đủ số lượng để đạt được độ nhạy cao nhất có thể. Việc thu thập bệnh phẩm tuân thủ đúng quy trình sẽ giúp giảm thiểu các kết quả âm tính giả, dương tính giả cũng như giúp vi khuẩn mọc sớm nhất có thể.
Bảo quản, vận chuyển bệnh phẩm:
Sau khi thu thập bệnh phẩm, một số vi khuẩn khi ra ngoài môi trường sẽ dễ bị chết như Streptococcus pneumoniae (Phế cầu), Haemophilus influenzae, Neisseria gonorhoeae (Vi khuẩn lậu),…Các vi khuẩn này đặc biệt thường gặp ở bệnh phẩm đường hô hấp, bệnh phẩm máu, dịch não tủy, dịch mắt, dịch tai, dịch màng tim, dịch ổ khớp, dịch sinh dục, … do đó trong điều kiện hiện nay bệnh viện chưa có môi trường vận chuyển chuyên dụng, cần vận chuyển bệnh phẩm xét nghiệm Vi sinh đến phòng xét nghiệm nhanh nhất có thể (trong vòng 1 – 2 giờ tùy loại bệnh phẩm).
Nuôi cấy:
Bệnh phẩm được đưa đến Phòng Xét nghiệm Vi sinh sẽ được nuôi cấy trên các môi trường dinh dưỡng và ủ ở điều kiện thích hợp cho vi khuẩn phát triển. Sau khi nuôi cấy qua đêm, nhân viên Khoa Vi sinh sẽ tiến hành kiểm tra các đĩa thạch. Riêng đối với bệnh phẩm máu, chai cấy máu được ủ vào máy nuôi cấy máu tự động, tùy thuộc vào có hay không sự ức chế của thuốc kháng sinh, nồng độ vi sinh vật trong máu cao hay thấp, sự phát triển nhanh/ chậm của vi sinh vật,…mà máy sẽ phát hiện được có sự phát triển của vi sinh vật sớm hay muộn.
Hệ thống máy cấy máu tự động Bactec
(Khoa Vi sinh – Bệnh viện đa khoa tỉnh Thanh Hóa)
Định danh vi khuẩn gây bệnh:
Vi khuẩn gây bệnh thông thường sẽ mọc sau khi nuôi cấy 1 – 2 ngày, thậm chí là chỉ sau 6 – 8 giờ đối với vi khuẩn dễ mọc. Đối với bệnh phẩm máu, máy cấy máu thường báo dương tính trong vòng 3 ngày trong 95% các trường hợp. Một số vi khuẩn dễ mọc, thời gian nhân lên nhanh như Klebsiella pneumoniae, Escherichia coli,…máy có thể báo dương tính chỉ sau vài giờ. Các chai máu báo dương tính sẽ được nhân viên Khoa Vi sinh cấy chuyển ngay ra đĩa thạch để vi khuẩn mọc thành khuẩn lạc. Khuẩn lạc vi khuẩn mọc trên đĩa thạch sẽ được định danh bằng Hệ thống định danh nhanh Maldi – tof. Với các phương pháp định danh truyền thống và một số hệ thống định danh tự động khác cần thời gian cho vi khuẩn mọc nên thời gian để có kết quả định danh sẽ khá chậm, từ lúc có vi khuẩn mọc là ít nhất 10 giờ cho đến vài ngày.
Hệ thống định danh nhanh Maldi-tof (Brudker)
Hệ thống định danh nhanh Maldi-tof cho phép định danh vi khuẩn chỉ trong vòng “vài phút” kể từ khi có vi khuẩn mọc với độ chính xác rất cao nhờ cơ chế phân rã vi khuẩn để phát hiện khối phổ protein. Do đó, với sự hỗ trợ rất ưu việt của hệ thống định danh nhanh Maldi – tof, việc còn lại để xác định được nhanh vi khuẩn gây bệnh là cần tối ưu tất cả các quy trình trước khi định danh sao cho vi khuẩn gây bệnh mọc sớm nhất có thể: Khoa Vi sinh cần tối ưu quy trình nuôi cấy như cấy sớm sau khi nhận mẫu, chọn các loại thạch dinh dưỡng tốt, cấy đúng quy trình kĩ thuật… cũng như các Khoa Lâm sàng cần tối ưu khâu thu thập và vận chuyển bệnh phẩm, giúp kết quả Vi sinh được trả sớm nhất và chính xác nhất có thể, giảm thiểu tỷ lệ Dương tính giả hay Âm tính giả.
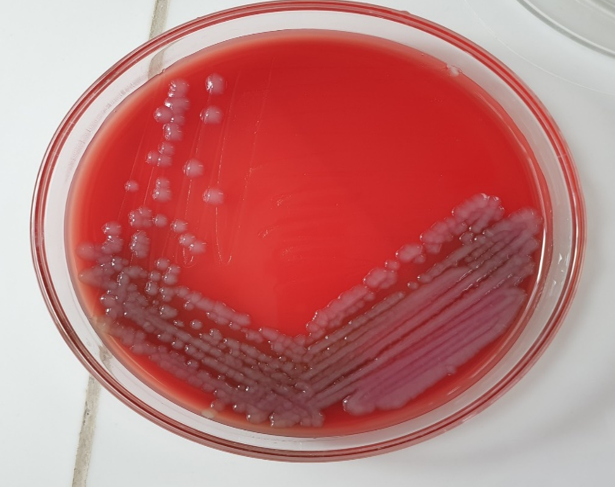
Khuẩn lạc Staphylococcus aureus (tụ cầu vàng) mọc trên đĩa thạch
Trả kết quả định danh:
Kết quả định danh vi khuẩn gây bệnh sẽ được trả ở 3 dạng:
- Chỉ trả tên vi khuẩn: áp dụng với các loại bệnh phẩm vô trùng như máu, các loại dịch vô trùng (dịch não tủy, dịch ổ bụng, dịch khớp, dịch màng phổi, dịch ổ apces kín,…) vì các trường hợp này chỉ cần có vi khuẩn mọc sẽ được xem là căn nguyên gây bệnh.
- Trả tên vi khuẩn đi kèm kết quả định lượng (CFU/ml): hiện tại Khoa Vi sinh đang áp dụng với bệnh phẩm nước tiểu.
- Trả tên vi khuẩn đi kèm kết quả bán định lượng (1+, 2+, 3+, 4+): áp dụng với các bệnh phẩm có thể có vi hệ bình thường hoặc vi khuẩn quần cư đi kèm như bệnh phẩm đường hô hấp (đờm, dịch nội khí quản, dịch tỵ hầu,…) có vi hệ và vi khuẩn quần cư đường hô hấp; bệnh phẩm dịch mủ hở, dịch dẫn lưu,…có thể có vi hệ da, vi khuẩn quần cư trên da, trên ống dẫn lưu,…Các bệnh phẩm không vô trùng thường sẽ có vi hệ bình thường cũng như các vi khuẩn quần cư (bệnh nhân mang vi khuẩn nhưng vi khuẩn chưa gây bệnh) đi kèm. Việc lấy bệnh phẩm tuân thủ theo đúng yêu cầu sẽ giúp loại bỏ bớt các vi khuẩn tạp nhiễm (ví dụ như yêu cầu bệnh nhân vệ sinh bộ phận sinh dục ngoài trước khi lấy nước tiểu giữa dòng; sát trùng da xung quanh và loại bỏ giả mạc, rửa nước muối sinh lý vùng tổn thương với bệnh phẩm dịch vết thương; sát trùng ống dẫn lưu trước khi lấy dịch dẫn lưu,…). Tuy nhiên, vẫn có những trường hợp không thể loại bỏ hết vi khuẩn quần cư hay vi hệ bình thường đi kèm được, việc trả kết quả định lượng, bán định lượng sẽ hỗ trợ bác sĩ lâm sàng cân nhắc vi khuẩn được định danh có phù hợp với tình trạng nhiễm trùng của bệnh nhân hay không cũng như theo dõi được đáp ứng với điều trị của bệnh nhân (cấy lại kiểm tra).
Khuẩn lạc Kledbsiella pneumoniae mọc (3+)
II. KHÁNG SINH ĐỒ KIỂM TRA TÍNH NHẠY CẢM CỦA VI KHUẨN VỚI KHÁNG SINH
Sau khi nuôi cấy, định danh được vi khuẩn gây bệnh, Khoa Vi sinh sẽ tiến hành thực hiện kĩ thuật kháng sinh đồ kiểm tra tính nhạy cảm của vi khuẩn đối với kháng sinh. Quy trình kĩ thuật kháng sinh đồ Khoa Vi sinh hiện nay đang thực hiện theo hướng dẫn của CLSI (Clinical and Laboratory Standards Institute – Viện Tiêu chuẩn Phòng Xét nghiệm và Lâm sàng Hoa kỳ ). Kĩ thuật kháng sinh đồ có thể được làm bằng nhiều phương pháp thủ công như: khoanh giấy khuếch tán, dùng dải kháng sinh Etest, kháng sinh đồ pha loãng,…hoặc phương pháp tự động bằng hệ thống máy Phoenix, Vitek,…và thường cho kết quả sau 1 ngày kể từ khi có kết quả định danh, một số ít trường hợp vi khuẩn mọc chậm có thể cần chờ lâu hơn.
Hệ thống máy kháng sinh đồ tự động Phoenix
Sau khi có kết quả kháng sinh đồ, việc lựa chọn kháng sinh điều trị sẽ cần dựa vào nhiều yếu tố (liên quan đến Vi sinh học):
– Nhóm kháng sinh ưu tiên điều trị đối với vi khuẩn: kháng sinh nhóm A, B, C, O, U
– Sự nhạy cảm của vi khuẩn với kháng sinh: nhạy cảm, trung gian, đề kháng, không nhạy cảm.
– Khả năng kháng sinh thấm được vào vị trí nhiễm trùng
Nhóm kháng sinh ưu tiên trong điều trị đối với vi khuẩn:
Các kháng sinh thử nghiệm và báo cáo được chia thành các nhóm A, B, C, U, O. Việc cân nhắc xếp các kháng sinh vào các nhóm nhất định được dựa trên sự đồng thuận về hiệu quả lâm sàng, tỷ lệ đề kháng và các khuyến cáo hiện tại về thuốc cho lựa chọn đầu tiên và lựa chọn thay thế:
– Nhóm A gồm các kháng sinh ưu tiên chọn hàng đầu, luôn được báo cáo.
– Nhóm B gồm các kháng sinh báo cáo chọn lọc khi không sử dụng được kháng sinh nhóm A.
– Nhóm C bao gồm các kháng sinh thay thế hoặc bổ sung khi không sử dụng được kháng sinh nhóm A, B, thường được thử nghiệm tại các cơ sở có tồn tại các chủng đề kháng gây dịch hoặc dùng trong điều trị các vi khuẩn bất thường (ví dụ, chloramphenicol dùng cho Salmonella spp. phân lập ngoài ruột).
– Nhóm U: thường chỉ dùng hoặc ưu tiên dùng trong điều trị nhiễm trùng tiết niệu.
– Nhóm O: gồm các kháng sinh có tác dụng lâm sàng đối với một nhóm vi khuẩn, nhưng thường không phải là lựa chọn cho thử nghiệm và báo cáo thường qui.
Thông thường các Phòng Xét nghiệm Vi sinh chỉ lựa chọn báo cáo thường quy đối với các kháng sinh nhóm A và B. Tuy nhiên, để thuận lợi cho các bác sĩ lâm sàng, hiện tại Khoa Vi sinh Bệnh viện đa khoa tỉnh Thanh Hóa vẫn báo cáo kháng sinh thuộc tất cả các nhóm A, B,C,O và U. Khi có kết quả kháng sinh đồ trả về, các bác sĩ lâm sàng cần cân nhắc kháng sinh điều trị theo hướng dẫn ưu tiên nhóm ở trên nếu vi khuẩn còn nhạy cảm.
Sự nhạy cảm của vi khuẩn với kháng sinh:
Báo cáo kết quả kháng sinh đồ có thể là vi khuẩn nhạy cảm (Susceptible – S), trung gian (Intermadiate – I) , đề kháng (Resistant – R) hoặc không nhạy cảm (Non-susceptible – NS) với kháng sinh. Sự phiên giải này dựa trên tiêu chuẩn của CLSI, được xây dựng sau khi phân tích kết hợp nhiều nguồn dữ liệu: dữ liệu về vi sinh (nghiên cứu trên số lượng lớn các chủng vi khuẩn), dữ liệu về dược động học và dữ liệu về kết quả thử nghiệm lâm sàng được thực hiện trước khi FDA phê duyệt kháng sinh. Các tiêu chuẩn của CLSI sẽ được cập nhật hàng năm vì vi khuẩn có thể có sự biến đổi.
– Nhạy cảm (S): vi khuẩn sẽ bị ức chế bởi liều kháng sinh thông thường được khuyến cáo sử dụng cho điều trị để đạt được nồng độ kháng sinh yêu cầu trong máu/ mô.
– Trung gian (I): tỷ lệ vi khuẩn bị ức chế thấp hơn so với các chủng nhạy cảm với liều kháng sinh thông thường được khuyến cáo để đạt được nồng độ kháng sinh yêu cầu trong máu hoặc trong mô. Đề kháng trung gian vẫn có thể có hiệu quả lâm sàng khi ở liều dùng thông thường nếu thuốc kháng sinh tập trung tại vị trí nhiễm trùng cao hơn trong máu (ví dụ như trong nước tiểu) hoặc khi kháng sinh được sử dụng một cách an toàn với liều dùng cao hơn liều thông thường.
– Đề kháng (R): vi khuẩn không bị ức chế bởi nồng độ kháng sinh có thể đạt được trong máu/ mô với liều kháng sinh được khuyến cáo sử dụng cho điều trị, hiệu quả điều trị lâm sàng gần như rất khó có thể đạt được.
– Không nhạy cảm (NS): là một phân loại được sử dụng cho các chủng mà chỉ có tiêu chuẩn phiên giải nhạy cảm đã được xác định vì không có hoặc rất hiếm có chủng đề kháng. Trường hợp này thường xảy ra với các loại thuốc kháng sinh mới vì trong quá trình phát triển thuốc và thử nghiệm lâm sàng ban đầu, không tìm thấy chủng vi khuẩn nào có khả năng kháng lại kháng sinh.
Khả năng kháng sinh thấm vào vị trí nhiễm trùng:
Ví dụ: Với các bệnh nhiễm trùng mạn tính (viêm bể thận mạn tính, viêm tuyến tiền liệt mạn tính, viêm tủy xương mạn tính,…) và các bệnh nhiễm trùng gây ra bởi các mầm bệnh nội bào thường cần dùng kháng sinh có khả năng hòa tan trong lipid, kích thước phân tử nhỏ để xâm nhập được vào mô đầy đủ. Các nhiễm trùng khó xâm nhập hoặc đã bị suy giảm cung cấp máu như áp xe, thường cần phẫu thuật dẫn lưu để điều trị. Nhiễm trùng tại các vị trí có cấy ghép vật liệu lạ (catheter, stent, khớp giả,…) cần loại bỏ vật liệu để điều trị vì vi khuẩn thường hình thành biofilm (màng sinh học) trên bề mặt nhựa/ kim loại làm cho kháng sinh không tác động vào được.
- Một số khái niệm đặc biệt:
– Nồng độ ức chế tối thiểu (Minimum inhibitory concentration – MIC):
+ Định nghĩa: là nồng độ kháng sinh thấp nhất ức chế sự phát triển vi khuẩn có thể nhìn thấy được trên đĩa thạch đặc hoặc trong môi trường lỏng.
+ Ý nghĩa:
- Xác định liều kháng sinh cần thiết để đảm bảo bệnh nhân đạt được mục tiêu PK/ PD, tối ưu hóa hiệu quả điều trị: thường áp dụng với các trường hợp nhiễm trùng nặng, nhiễm trùng các chủng đa kháng kháng sinh. Giá trị MIC là một trong các yếu tố quan trọng nhất để tối ưu hóa liệu pháp kháng sinh trên mỗi bệnh nhân, tuy nhiên nó phải được phân tích cùng với các đặc tính PK/PD bị phụ thuộc vào nhiều yếu tố như cân nặng, tuổi của bệnh nhân, mức độ rối loạn chức năng cơ quan, khả năng cung cấp máu tới cơ quan,…
- Theo dõi khả năng vi khuẩn xuất hiện cơ chế đề kháng thêm: nồng độ MIC của kháng sinh tăng cao hơn là dấu hiệu cho thấy điều trị bằng kháng sinh đó có thể sẽ thất bại, mặc dù chủng vi khuẩn này được coi là nhạy cảm ở liều tiêu chuẩn. Đây có thể là dấu hiệu đầu tiên của việc kháng thuốc. Ví dụ: MIC của Vancomycin với S.aureus ≥ 1.5 µg/ml là dấu hiệu có nguy cơ thất bại điều trị mặc dù chủng này được phân loại là nhạy cảm trong ống nghiệm theo phân loại CLSI, có thể cần đổi sang sử dụng kháng sinh thay thế khác.
- Ngoài ra, một số trường hợp tìm MIC là phương pháp tin cậy duy nhất để phiên giải kháng sinh đồ (S-I-R-NS) khi các phương pháp khác không phù hợp.
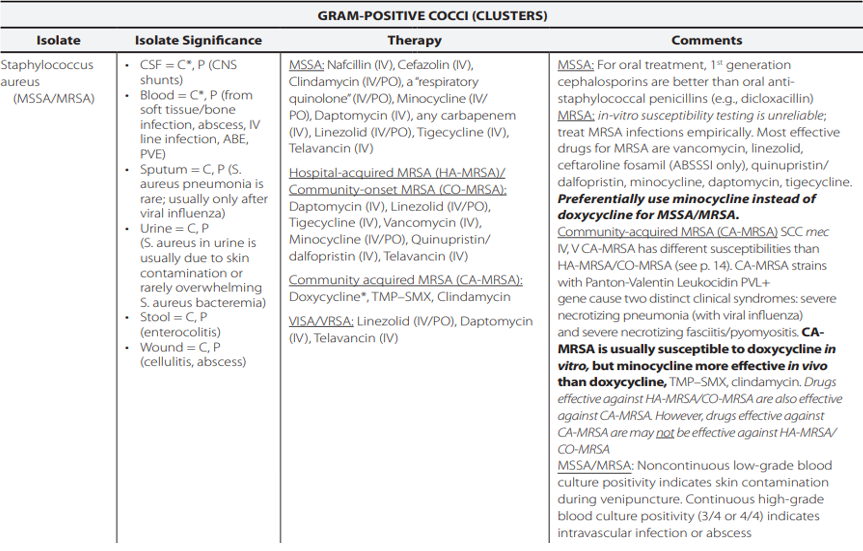
MRSA (Methicillin Resistant Staphylococcus aureus) và MSSA (Methicillin Susceptible Staphylococcus aureus): Tụ cầu vàng đề kháng Methicillin và Nhạy cảm Methicillin:
+ MRSA là các chủng S.aureus đề kháng với Methicillin. Các chủng MRSA sẽ đề kháng với cả các kháng sinh β-lactam hiện có, ngoại trừ Cephalosporin thế hệ mới có hoạt chính chống lại MRSA (Cephalosporin thế hệ 5).
+ Kháng sinh ưu tiên điều trị cho các chủng MRSA và MSSA có sự khác nhau rõ rệt: Ví dụ như Vancomycin nhạy cảm tác dụng tốt với chủng MRSA nhưng lại tác dụng kém với các chủng MSSA, thay vào đó, Oxacillin/ Cloxacillin/ Nafcillin…tác dụng tốt hơn nhiều.
– ESBL (Extended Spectrum Beta-Lactamase): enzyme beta – lactamase phổ rộng
Enzym beta-lactamase phổ rộng là enzym cho vi khuẩn tiết ra để bất hoạt các kháng sinh thuộc nhóm cephalosporin và Aztreonam. Theo phiên giải của CLSI trước năm 2010, thử nghiệm ESBL được sử dụng như một test dự báo cho sự đề kháng kháng sinh của vi khuẩn với nhóm cephalosporin và aztreonam, nếu ESBL dương tính thì các kháng sinh thuộc nhóm này sẽ xem như bị đề kháng. Tuy nhiên, với cập nhật, chỉnh sửa phiên giải kháng sinh sau đó của CLSI từ năm 2011 đến nay, ESBL được sử dụng với mục đích chính là kiểm soát nhiễm khuẩn, các kháng sinh được phiên giải theo đúng các điểm gãy trong CLSI.
– Sự xuất hiện đề kháng thêm và thử nghiệm kháng sinh đồ lặp lại:
Chủng vi khuẩn ban đầu nhạy cảm có thể trở nên đề kháng trung gian hoặc đề kháng với kháng sinh sau khi quá trình điều trị được bắt đầu. Do vậy, chủng thế hệ sau của chính loài đó phân lập được từ chính ổ nhiễm trùng ban đầu nên được thử nghiệm lại để xem xét có xuất hiện đề kháng mới hay không. Hiện tượng xuất hiện đề kháng có thể xảy ra trong khoảng thời gian rất ngắn, 3 đến 4 ngày và rất thường gặp ở:
– Enterobacter, Citrobacter, và Serratia spp. với nhóm cephalosporins thế hệ 3
– Pseudomonas aeruginosa với tất cả các loại kháng sinh
– Staphylococcus spp. với fluoroquinolones.
– Staphylococcus aureus, chủng nhạy cảm với Vancomycin có thể trở nên đề kháng trung gian trong quá trình điều trị kéo dài.
Do vậy, trong quá trình điều trị, đặc biệt với các chủng vi khuẩn nêu trên, nếu bệnh nhân trở nên giảm/ không đáp ứng với điều trị nữa, cần xem xét tìm một trong các nguyên nhân là vi khuẩn xuất hiện thêm cơ chế đề kháng và cần chỉ định nuôi cấy – kháng sinh đồ lặp lại.
TÀI LIỆU THAM KHẢO:
- Clinical and Laboratory Standard Institute (CLSI) (2021). Performance Standards for Antimicrobial Susceptibility Testing, M100, 31th ed.
- Clinical and Laboratory Standard Institute (CLSI) (2015). Methods for Dilution Antimicrobial Susceptibility Tests for Bacteria that grow aerobically, M07, 10th ed.
- Amy L. Leber (2016). Clinical Microbiology Procedures Handbook, 4th ed.
- Burke A. Cunha (2015). Antibiotic Essentials, 14th ed.